VALUTAZIONE E GESTIONE DEL RISCHIO STRUTTURE SANITARIE
Negli ultimi anni, in molti paesi sono stati descritti, in ospedale o in altre strutture sanitarie, incluse le case di riposo e le residenze sanitarie assistenziali (RSA), casi singoli ed epidemie sostenute da Legionella, ed in particolare da Legionella pneumophila sierogruppo 1 (Alary and Joly, 1992; Martinelli et al., 2001; Napoli et al., 2010; Scaturro et al., 2007; Yu et al., 2008).
Il rischio di contrarre la legionellosi in ospedale o in altre strutture sanitarie dipende da moltissimi fattori; tra questi, la colonizzazione degli impianti idrici o aeraulici rappresenta una condizione necessaria ma non sufficiente a determinare l‟insorgenza di casi.
La frequenza di colonizzazione degli impianti ospedalieri riportata in letteratura è, infatti, rilevante, variando, ad esempio, dal 12% al 73% degli ospedali campionati in paesi anglosassoni (Yu, 1998). Tuttavia, numerosi studi hanno dimostrato come vi possa essere colonizzazione ambientale in assenza di casi di malattia.
Pertanto, l‟obiettivo da perseguire è la minimizzazione del rischio di colonizzazione o il suo contenimento piuttosto che l‟eliminazione completa di Legionella dagli impianti, condizione, quest‟ultima, spesso neppure raggiungibile (Stout and Yu, 2003) soprattutto nel lungo periodo.
Ciò non vale per i reparti che ospitano pazienti profondamente immunocompromessi: in questo caso, l‟incapacità del sistema immunitario di rispondere a una eventuale esposizione rende necessari interventi atti a garantire l‟assenza di Legionella (non rilevabilità).
Valutazione del rischio
La valutazione del rischio deve essere effettuata in ciascuna struttura sanitaria, tenendo conto delle caratteristiche ambientali e impiantistiche, come già riportato nel paragrafo relativo alle strutture turistico-recettive (paragrafo 3.2), e sviluppando maggiormente la raccolta e l‟elaborazione dei dati inerenti la tipologia di popolazione ospitata e assistita, le prestazioni erogate e i precedenti epidemiologici (Tabella 9).
Sulla base degli elementi elencati nella tabella sopra riportata, le aree assistenziali sono suddivise in diverse categorie di rischio:
Reparti che assistono pazienti a rischio molto elevato (Centri trapianto, Oncologie, Ematologie).
Questi devono essere classificati ad alto rischio e l‟obiettivo deve essere quello di garantire costantemente l‟assenza di colonizzazione di Legionella negli impianti.
Reparti che assistono pazienti a rischio aumentato (Medicine, Pneumologie, Geriatrie, Chirurgie, ecc.).
L‟obiettivo generale di prevenzione e controllo sarà definito anche in funzione dei precedenti storici quali ad esempio la presenza di casi di sospetta o accertata origine nosocomiale ed il livello di contaminazione.
Le procedure assistenziali in genere e, fra queste quelle correlate all‟assistenza respiratoria ed all‟igiene personale, devono essere valutate in merito al rischio potenziale di esporre il paziente alla possibilità di contrarre l‟infezione da Legionella durante il periodo di ricovero nelle strutture sanitarie.
La Tabella 10 sintetizza le possibili fonti ed i meccanismi di trasmissione della Legionella correlata a procedure assistenziali (Guidelines for Preventing Health-Care-Associated Pneumonia, 2004; Singh et al., 2004).
Periodicità della valutazione del rischio
La valutazione del rischio nelle strutture sanitarie deve essere revisionata almeno con periodicità annuale e documentata formalmente. Inoltre deve essere ripetuta ogni volta che vi siano modifiche degli impianti, della tipologia di pazienti assistiti o della situazione epidemiologica della struttura interessata o, infine, in caso di reiterata ed anomala presenza di
Legionella negli impianti riscontrata a seguito dell‟attività di monitoraggio.
Gestione del rischio
Per assicurare una riduzione ed un controllo del rischio legionellosi è necessario che vengano adottate le misure preventive riportate nelle presenti Linee guida al Capitolo5.
Nel caso in cui le misure di controllo non possano essere tutte immediatamente messe in atto e si valuti la presenza di un potenziale rischio derivante da uno o più impianti (ad esempio la temperatura dell'acqua calda sanitaria è diversa da quella raccomandata oppure vi è la presenza di rami morti nella rete di distribuzione idrica od altro) occorre effettuare celermente un campionamento dell'acqua per la ricerca di Legionella.
In relazione alla concentrazione di Legionella riscontrata dal campionamento è necessario definire, sempre con l‟ausilio di un‟adeguata valutazione del rischio, un programma per applicare prioritariamente quelle misure correttive tali da contenere il rischio evidenziato.
Fino a quando non sia possibile mettere in atto tutte le misure correttive e di mantenimento richieste dalla Valutazione del rischio, il campionamento ambientale dovrà essere ripetuto mensilmente per i primi sei mesi e successivamente con cadenza da stabilirsi sulla base dell‟analisi complessiva del rischio.
Se si rendesse necessario effettuare la disinfezione di uno o più impianti, il piano di controllo andrà aggiornato, tenendo conto della periodicità di campionamento da rivalutarsi a seguito della situazione occorsa.
Campionamento
I reparti che ospitano pazienti profondamente immunocompromessi (trapianto allogenico di cellule staminali ematopoietiche, trapianto di organo solido) devono avere impianti privi di
Legionella.
Inoltre in questi reparti deve essere eseguito un campionamento ambientale almeno trimestrale per controllare l‟assenza di colonizzazione con Legionella.
Il protocollo operativo per effettuare il campionamento è descritto nell‟Allegato 3.
E‟ opportuno che il numero di campioni sia proporzionato alle dimensioni dell‟impianto. Per ciascun impianto di acqua calda sanitaria devono essere effettuati almeno i seguenti prelievi:
• mandata (oppure dal rubinetto più vicino al serbatoio/i
• ricircolo
• fondo serbatoio/i
• almeno 3 punti rappresentativi (ovvero i più lontani nella distribuzione idrica e i più freddi)
• Per strutture con numero di posti letto superiore a 150, considerare almeno un punto di
prelievo aggiuntivo ogni 100 posti letto in più.
Per ciascun impianto di acqua fredda devono essere effettuati almeno i seguenti prelievi:
• fondo serbatoio/i
• almeno 2 in punti rappresentativi (ovvero il più lontano nella distribuzione idrica ed il più caldo).
• Per strutture con numero di posti letto superiore a 150, considerare almeno un punto di prelievo aggiuntivo ogni 100 posti letto in più.
Quando viene diagnosticato un caso di legionellosi, in un qualsiasi reparto o struttura sanitaria, è necessario eseguire l‟indagine epidemiologica ed il campionamento ambientale.
Sulla base di questi aspetti, si forniscono le seguenti indicazioni:
• Tutti gli ospedali che ospitano reparti ove vengono ricoverati pazienti che devono essere sottoposti a trapianto allogenico di cellule ematopoietiche staminali o di organo solido, devono pianificare interventi specifici per garantire in questi reparti l‟assenza di colonizzazione degli impianti di trattamento dell‟aria e l‟assenza di Legionella(non rilevabile in relazione al metodo analitico utilizzato e comunque sempre <100 UFC/L) nell‟acqua erogata. Quanto indicato per i Centri trapianto si raccomanda sia esteso anche ai reparti che assistono le altre tipologie di pazienti a rischio molto elevato.
• L‟assenza di Legionella deve essere garantita anche nell‟acqua utilizzata per il parto in
vasca.
Per gli altri reparti si raccomanda una ricerca attiva di Legionella almeno ogni sei mesi, e annualmente l‟esecuzione/riesame della valutazione del rischio. In tutti i reparti deve comunque essere garantita la ricerca dell‟antigene urinario in tutti i casi di polmonite comparsa dopo il ricovero.
Esiti del campionamento
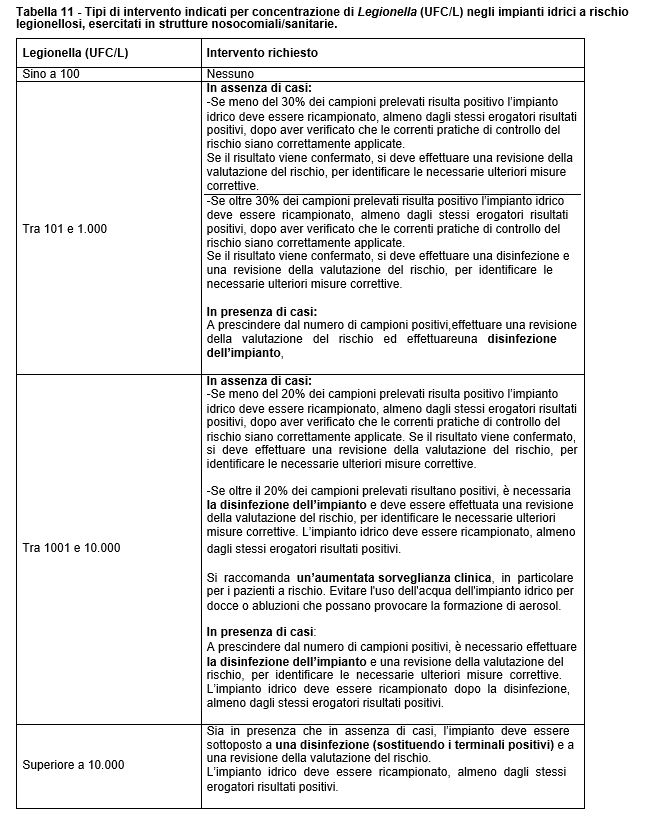
Per decidere, sulla base dei risultati dei monitoraggi microbiologici, la necessità di bonifiche immediate negli impianti idrici o aeraulici contaminati, sono descritti in letteratura due principali tipi di criteri: la concentrazione di Legionella e la percentuale di campioni positivi.
Le indicazioni riportate nelle Tabelle 6 e 10 forniscono un connubio tra i due criteri di valutazione delle risultanze analitiche, riportati in letteratura. Questo al fine di migliorare il controllo del rischio legionellosi e per rendere più accurate le eventuali azioni di rimedio.
Sono da escludersi dalle indicazioni riportate in 1i seguenti impianti:
1. Erogazioni dei Reparti Ospedalieri che assistono pazienti a rischio molto elevato
2. Alimentazioni idriche a servizio delle vasche per il parto in acqua.
Prevenzione della legionellosi correlata a procedure assistenziali
Procedure inerenti le vie respiratorie
Quando è possibile, per trattare le attrezzature ed i dispositivi semicritici (articoli che vengono in contatto diretto o indiretto con le mucose delle basse vie respiratorie) non alterabili dal calore e dall‟umidità, usare la sterilizzazione a vapore o un alto livello di disinfezione.
Usare metodi di sterilizzazione a bassa temperatura per le attrezzature o i dispositivi sensibili al calore o all‟umidità. La disinfezione deve essere seguita da un appropriato risciacquo, asciugatura e confezionamento prestando attenzione a non contaminare gli articoli durante tale processo.
Usare acqua sterile per risciacquare i nebulizzatori e le altre attrezzature semicritiche per l‟assistenza respiratoria, dopo che sono stati puliti e/o disinfettati. Se questo non è possibile risciacquare lo strumento con acqua filtrata (es. acqua che è passata attraverso un filtro di 0,2 µm) e quindi risciacquare con alcool isopropilico ed asciugare con aria forzata o in un essiccatoio.
Usare solo acqua sterile (non acqua distillata che è non sterile) per riempire i serbatoi dei dispositivi usati per l‟umidificazione e nebulizzazione.
Seguire le specifiche istruzioni del produttore per l‟uso degli umidificatori per l‟ossigeno.
Non utilizzare umidificatori ambientali di largo volume che producono aerosol (es. umidificatori tipo venturi, a ultrasuoni o disco rotante e che sono quindi veri nebulizzatori) a meno che non sia possibile sterilizzarli o sottoporli a disinfezione di alto livello almeno una volta al giorno e riempirli solo con acqua sterile.
Tra un trattamento e l‟altro sullo stesso paziente pulire, disinfettare, risciacquare con acqua sterile (se il risciacquo è necessario) e asciugare i nebulizzatori di farmaci di piccolo volume in-line o manuali.
Parto in acqua
Il sistema di alimentazione dell‟apposita vasca deve essere privo di Legionella, in analogia con quanto indicato per i reparti a rischio molto elevato. Le vasche per il parto, preferibilmente progettate per questo specifico uso, dopo il parto devono essere ben pulite e successivamente disinfettate con prodotti adeguati (ad es. clorodonatori). Un intervento aggiuntivo di pulizia e disinfezione anche prima del parto, può essere opportuno se è trascorso molto tempo dall‟ultimo trattamento disinfettante (ad es. più di 72 ore).
Procedure odontoiatriche
I rischi legati alle pratiche odontoiatriche e le relative misure di contenimento sono descritte nel capitolo 6.
Misure per pazienti sottoposti a trapianto allogenico di cellule staminali emopoietiche
I pazienti profondamente immunocompromessi possono sviluppare legionellosi anche se esposti a cariche molto basse di Legionella. Per questo motivo il contatto con acqua contaminata, anche nell‟esecuzione di semplici pratiche, può rappresentare un rischio per i pazienti. Tra le pratiche a rischio vi sono:
• igiene del cavo orale (lavarsi i denti, lavare le protesi dentarie)
• igiene personale (parziale, totale, doccia, vasca, ecc.)
• assunzione di acqua della rete idrica e ghiaccio prodotto con acqua della rete idrica
• pulizia ambientale.
Le principali misure raccomandate per prevenire la legionellosi correlata a procedure assistenziali nei pazienti sottoposti a trapianto allogenico di cellule staminali emopoietiche, qualora sia rilevata Legionella nell‟acqua potabile delle Unità di trapianto e finché la Legionella non sia più isolata nelle colture ambientali, sono le seguenti:
• non consentire di eseguire la doccia ai pazienti in fase di grave immunocompromissione
• usare acqua sicuramente non contaminata con Legionella (ad es. filtrata o sterile) per le spugnature dei pazienti
• fornire ai pazienti acqua sterile per lavarsi i denti, per bere o per il lavaggio dei tubi naso-gastrici
• non utilizzare acqua proveniente da rubinetti che erogano acqua potenzialmente contaminata da Legionella nelle stanze dei degenti, per evitare di creare aerosol infetti.
Diagnosi di legionellosi e sorveglianza attiva
Diagnosi
L‟incidenza di legionellosi viene spesso sottostimata per diversi motivi:
• il basso sospetto diagnostico da parte dei clinici;
• la non disponibilità, nella struttura o in service, di esami di laboratorio specifici, quali la ricerca dell‟antigene urinario e la coltura;
• la presentazione della malattia con quadri clinici atipici, evento più frequente tra i pazienti immunocompromessi (localizzazioni diverse da quella polmonare, quali tessuti
molli o endocardio, sieroconversione ritardata).
Il fatto che la diagnosi eziologica di infezione da Legionella non sia tempestiva o non venga per nulla effettuata ha due principali conseguenze:
• la mancata prescrizione di un trattamento antibiotico mirato;
• la mancata attivazione degli opportuni interventi di controllo, sia in ambito assistenziale che comunitario.
Pertanto, tra gli obiettivi di un piano di controllo della legionellosi correlata all‟assistenza occorre:
• garantire che tutti gli ospedali abbiano accesso ai test di laboratorio appropriati per la diagnosi di legionellosi;
• assicurare la possibilità di eseguire il test dell‟antigene urinario, all‟interno dell‟ospedale o in service, nell‟arco di 24-48 ore (esecuzione del test e refertazione);
• tutti gli ospedali che hanno reparti per trapianto di cellule staminali o di organo solido devono avere la possibilità di eseguire la coltura per Legionella. Questa esigenza deriva dal fatto che tra i pazienti immunocompromessi sono frequenti casi di legionellosi sostenuti da ceppi diversi da L. pneumophila di sierogruppo 1 e, quindi, la ricerca dell‟antigene urinario non è sufficientemente sensibile;
• tutti gli ospedali che non ospitano reparti per trapianto di cellule staminali o di organo solido devono, comunque, assicurare la possibilità di eseguire la coltura per Legionella (in quanto rappresenta lo standard diagnostico) ma ciò può avvenire anche in service o mediante invio dei campioni ai laboratori clinici di riferimento regionale
• incrementare nei clinici il sospetto diagnostico per la legionellosi associata a cure sanitarie.
In tutti i casi di polmonite insorta dopo l‟ingresso in ospedale, a maggior ragione se in pazienti con aumentato rischio di contrarre la malattia (Tabella 9), nella diagnosi differenziale deve essere sempre considerata la legionellosi per la quale devono essere richiesti i test di laboratorio opportuni.
Deve essere pertanto assicurata la disponibilità e deve essere periodicamente verificato l‟effettivo utilizzo dei test diagnostici di laboratorio da parte dei medici.
Sorveglianza attiva
Oltre che promuovere l‟esecuzione di test di laboratorio per la diagnosi di legionellosi, è altresì importante rendere operanti sistemi di sorveglianza attiva (ad esempio la segnalazione a partire dai laboratori) che informino tempestivamente i responsabili dei gruppi operativi di controllo delle infezioni nosocomiali. Questi potranno così tempestivamente verificare se si tratti di casi di legionellosi in pazienti che erano stati ricoverati in ospedale senza questa patologia o con un precedente ricovero in data compatibile con il periodo di incubazione.
Indagine epidemiologica
In presenza di uno o più casi di legionellosi di origine nosocomiale è necessario che il Comitato per le Infezioni Ospedaliere (CIO), e il personale addetto alla gestione e alla manutenzione degli impianti collaborino strettamente tra loro.
Occorre innanzitutto:
• valutare la pertinenza della segnalazione, eventualmente eseguendo un secondo esame di laboratorio per la conferma diagnostica;
• definire il caso in base ai criteri clinici e di laboratorio riportati al paragrafo 2.1;
• verificare la sussistenza dei criteri temporali utili a definire il caso come nosocomiale;
• valutare se si è in presenza di un caso sporadico o di un cluster, sia tramite un‟analisi delle segnalazioni nei 24 mesi precedenti, sia tramite una eventuale revisione dei casi di polmonite nosocomiale diagnosticati nell‟ultimo periodo.
Cluster nosocomiale di legionellosi
In presenza di un cluster (2 o più casi nell‟arco di 2 anni) l‟indagine deve seguire le seguenti tappe:
• conferma di laboratorio della diagnosi. Si raccomandano, qualora possibili, l‟isolamento colturale e la tipizzazione del microrganismo in causa;
• notifica tempestiva alle autorità sanitarie, secondo le indicazioni riportate nei sistemi di sorveglianza;
• inchiesta epidemiologica (ricerca dell'esposizione, luoghi frequentati e trattamenti a rischio);
• ricerca di altri possibili casi; verifica della presenza (o, in caso negativo, adozione) di un protocollo per la ricerca di Legionella in tutti i casi di polmonite nosocomiale. Se la situazione è di particolare gravità, può essere necessario condurre un'indagine retrospettiva (titoli anticorpali su sieri conservati, ricerca dell'antigene urinario in malati recenti);
• descrizione della distribuzione nel tempo e nello spazio dei casi confermati e dei casi presunti. Rappresentazione grafica della curva epidemica. Descrizione dei trattamenti a rischio e del tipo di acqua utilizzata per i differenti trattamenti;
• ricerca di esposizioni comuni;
• formulazione di ipotesi sulla possibile origine dell'infezione;
• indagini ambientali sulla rete idrica e le attrezzature sospette, mirate in base alle ipotesi emerse dallo studio descrittivo;
• confronto dei ceppi di Legionella isolati dai malati con quelli isolati dall'ambiente; per la tipizzazione e il confronto, inviare gli isolati al laboratorio di riferimento;
• programmazione di uno studio epidemiologico-analitico nei casi in cui l'origine del cluster/epidemia resta difficile da identificare,
Indagine ambientale
A seguito di ogni caso segnalato:
• deve essere effettuata una verifica sulle condizioni di funzionamento e di manutenzione della rete idrosanitaria (in particolar modo sui punti a rischio: rami morti, terminali scarsamente utilizzati, pulizia e disinfezione dei serbatoi e della rete idrica, pulizia dei terminali, ecc.) e della rete aeraulica;
• deve essere effettuata una valutazione sulle condizioni di eventuale utilizzo di dispositivi medici a rischio;
• devono essere programmati controlli microbiologici ambientali per la ricerca di
Legionella;
• devono essere presi in considerazione gli impianti tecnologici (idrici ed aeraulici), nonché gli eventuali dispositivi medici in uso, secondo quanto emerso dall‟inchiesta
epidemiologica e dalle osservazioni dei tecnici del settore interessato.
Le modalità di campionamento della rete idrica dovranno essere volte a monitorare l‟impianto idrico nella sua completezza (serbatoi, ricircolo, punti più distali dai serbatoi d‟accumulo, ecc.).
In caso di riscontro di contaminazione degli impianti con Legionella, occorre valutare la necessità di eventuali interventi di disinfezione, secondo quanto indicato nelle Tabelle 7 e 10 utilizzando, se necessario, uno o più dei metodi illustrati a seguire nelle presenti Linee guida.
Per impianti in esercizio presso strutture nosocomiali, la frequenza dei controlli microbiologici, a seguito degli interventi di disinfezione, è stabilita sulla base del livello di contaminazione riscontrato e di rischio: di norma, in caso di riscontri negativi, i controlli, successivi alla prima fase di monitoraggio microbiologico post disinfezione, dovrebbero essere eseguiti, per il primo anno a seguire, almeno una volta a trimestre. Se persiste la negatività, nel secondo anno a seguire dovrebbero essere almeno semestrali, dopo di che possono essere programmati secondo le risultanze della valutazione del rischio.
Se dopo l‟intervento di disinfezione i campioni sono ancora positivi, deve essere effettuato un nuovo intervento e due successivi campionamenti immediatamente dopo la disinfezione e a distanza di circa 48 ore dalla stessa.
Tale procedura di rimedio deve essere ripetuta fino alla non rilevabilità della Legionella nei campioni di controllo microbiologico, ricadendo, a seguire, nella situazione descritta precedentemente in merito agli esiti dell‟analisi microbiologica.
Comunicazione e formazione
Data la peculiarità delle strutture sanitarie, gli interventi fortemente raccomandati sono:
• Formare i medici a mantenere elevato il sospetto per la polmonite da Legionella associata a pratiche assistenziali e ad usare appropriati test diagnostici.
• Mantenere elevato il sospetto di polmonite da Legionella nei pazienti trapiantati, con polmonite nosocomiale, anche quando gli accertamenti di sorveglianza ambientale non dimostrano presenza di Legionella.
• Formare il personale di assistenza, il personale addetto al controllo delle infezioni e quello addetto alla gestione e manutenzione degli impianti, sulle misure di controllo delle legionellosi associata alle pratiche assistenziali.
• Comunicare formalmente ai reparti gli esiti della valutazione del rischio.
• Garantire la tracciabilità delle attività svolte attraverso adeguate registrazioni.